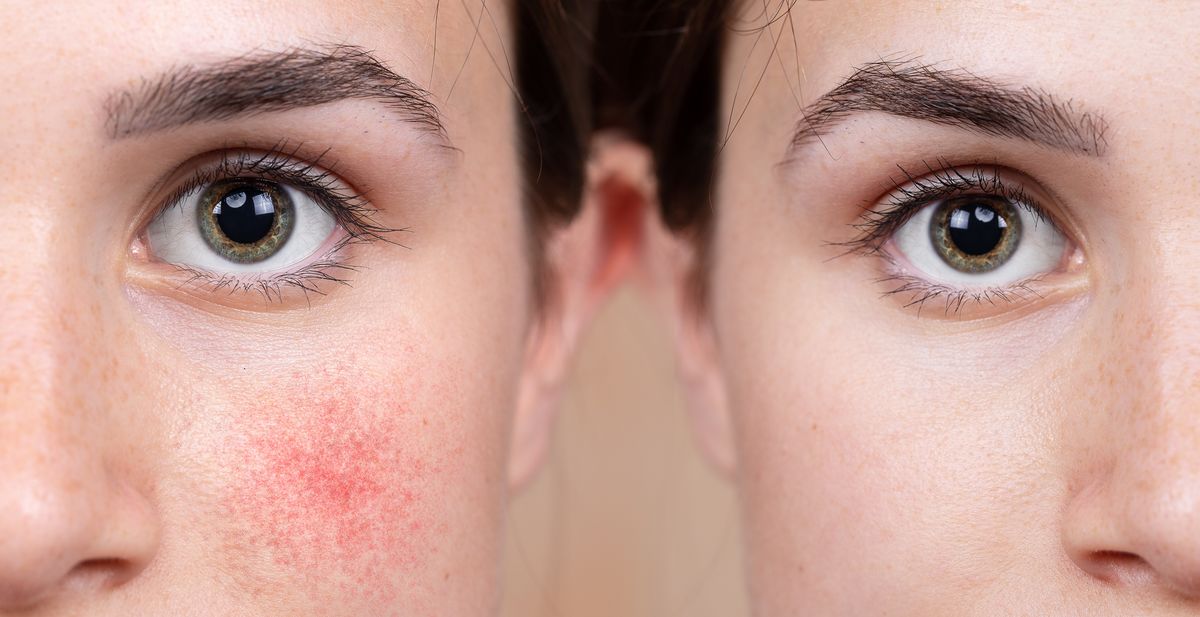
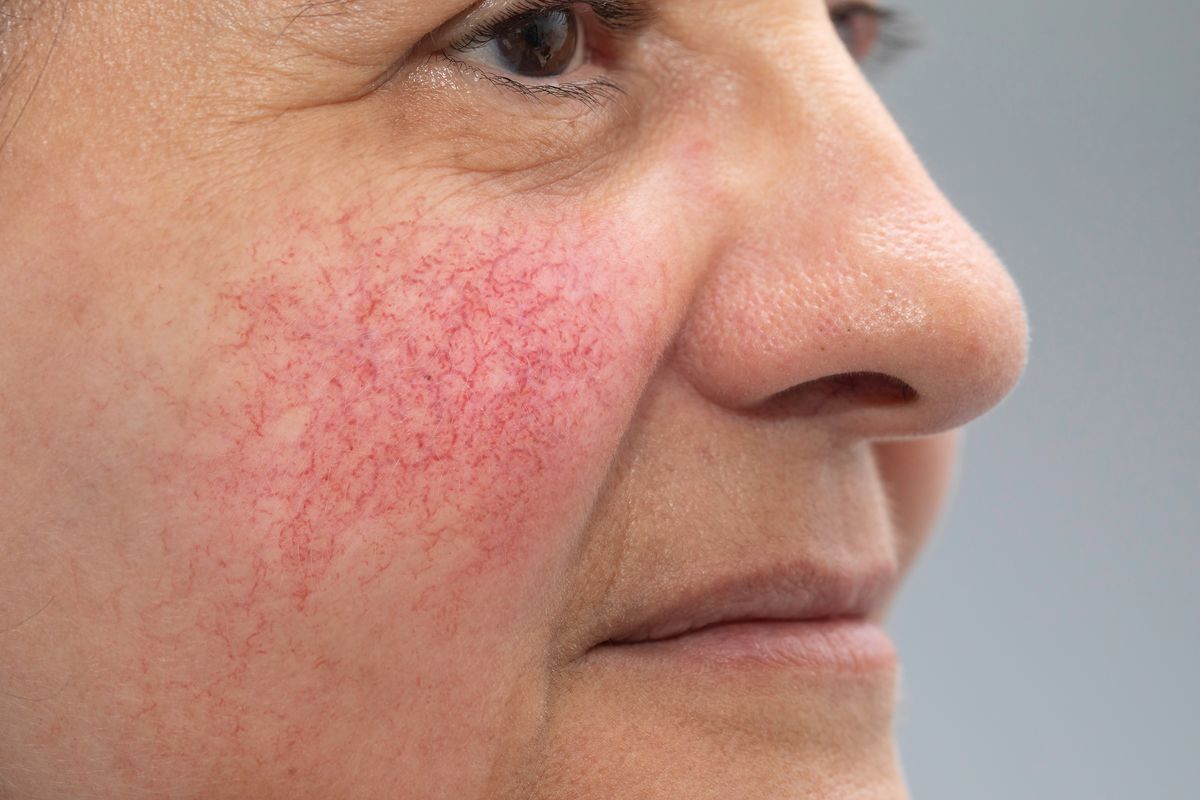
Розацеа - симптомы и способы лечения в EMC
Запишитесь на консультацию, и мы свяжемся с вами для уточнения деталей
Прием врача-специалиста
Прием (осмотр, консультация) врача-дерматовенеролога, диагностический (первичный, повторный)
CS103
317у. е.
29 592₽
Прием (осмотр, консультация) врача иммунолога-аллерголога (первичный, повторный)
CS19
220у. е.
20 537₽
Прием (осмотр, консультация) врача дерматолога с применением неинвазивных методов лечения кожи и ее придатков (первичный, повторный)
CS48
317у. е.
29 592₽
Прием (осмотр, консультация) врача-дерматовенеролога (первичный, повторный)
CS8
220у. е.
20 537₽
Телеконсультации
Дистанционная консультация врача иммунолога-аллерголога (первичная, повторная)
RCS19
220у. е.
20 537₽
Дистанционная консультация врача-дерматовенеролога (первичная, повторная)
RCS8
220у. е.
20 537₽
Категория А
Взятие мазков уретральных, вагинальных, анальных
DRMT1
35у. е.
3 267₽
Взятие соскобов уретральных, вагинальных, анальных
DRMT2
35у. е.
3 267₽
Взятие на анализ ногтевой пластины
DRMT3
35у. е.
3 267₽
Забор волос для трихограммы
DRMT4
35у. е.
3 267₽
Осмотр чешуек кожи в лучах лампы ВУДА
DRMT5
35у. е.
3 267₽
Забор волос для анализа на патогенную флору
DRMT52
35у. е.
3 267₽
Забор чешуек кожи для анализа на патогенную флору
DRMT53
35у. е.
3 267₽
Забор отделяемого из очага поражения кожи/слизистой для анализа
DRMT54
35у. е.
3 267₽
Категория В
Криохирургия (моллюски, бородавки и т.д.) 1 элемента
DRMT10
107у. е.
9 989₽
Лечебная перфорация кожи
DRMT109
140у. е.
13 069₽
Криохирургия (моллюски, бородавки и т.д.) до 3-х элементов
DRMT11
161у. е.
15 029₽
Лазеротерапия сосудистых новообразований (телеангиэктазий, гемангиом) / от 1 до 3-х элементов
DRMT12
161у. е.
15 029₽
Лазерохирургия эпидермальных новообразований от 1 до 3-х элементов
DRMT13
161у. е.
15 029₽
Диатермэксцизия (электро-) эпидермальных новообразований от 1 до 3-х элементов
DRMT14
202у. е.
18 857₽
Биопсия с забором материала
DRMT15
161у. е.
15 029₽
Дерматологическая обработка постхирургических дефектов кожи с наложением лечебной повязки
DRMT6
107у. е.
9 989₽
Электрофорез токами Д'Арсонваля (включая стоимость препарата)
DRMT7
107у. е.
9 989₽
Дерматоскопия - неинвазивная микроскопия кожи прибором DELTA20
DRMT8
107у. е.
9 989₽
Криотерапия лица, волосяной части головы, туловища
DRMT9
140у. е.
13 069₽
Категория С
Дерматологическая обработка варикозных, трофических язв с наложением лечебной повязки
DRMT17
213у. е.
19 884₽
Диатермокоагуляция (электро-) сосудистых новообразований (телеангиэктазий, гемангиом) / 1-10 элементов
DRMT18
213у. е.
19 884₽
Диатермэксцизия (электро-) эпидермальных новообразований от 4-х до 10-ти элементов
DRMT19
317у. е.
29 592₽
Криохирургия (моллюски, бородавки и т.д.) от 4-х до 10-ти элементов
DRMT20
213у. е.
19 884₽
Лазерохирургия эпидермальных новообразований от 4-х до 10-ти элементов
DRMT21
213у. е.
19 884₽
Лазеротерапия сосудистых новообразований (телеангиэктазий, гемангиом) / от 4-х до 10-ти элементов
DRMT22
213у. е.
19 884₽
Эксцизия кист сальных желез с последующей мазевой терапией (включая стоимость препарата)
DRMT24
213у. е.
19 884₽
Дерматологический массаж (лечебный, пластический, косметический)
DRMT25
213у. е.
19 884₽
Обработка ногтевых пластинок (+препарат)
DRMT26
213у. е.
19 884₽
Категория D
Дерматологическо-хирургическое восстановление ногтевой пластинки при ониходиcтрофии
DRMT100
443у. е.
41 354₽
Физиотерапия (селективная импульсивная фототерапия) ониходистрофий и онихомикозов (1 сеанс)
DRMT101
278у. е.
25 952₽
Дерматологическая аппаратная обработка приобретенного ограниченного гиперкератоза стоп
DRMT102
354у. е.
33 046₽
Дерматологическая аппаратная обработка ногтевых пластинок при ониходистрофии
DRMT103
443у. е.
41 354₽
Фотодинамическая терапия, повторный сеанс
DRMT108
443у. е.
41 354₽
Лазерное лечение новообразований кожи 1 стопы (1 шт)
DRMT114
107у. е.
9 989₽
Лазерное лечение новообразований кожи стоп (до 3 шт)
DRMT115
161у. е.
15 029₽
Лазерное лечение новообразований кожи стоп (4-10 шт)
DRMT116
213у. е.
19 884₽
Диатермэксцизия эпидермальных новообразований кожи более 10 образований
DRMT117
545у. е.
50 876₽
Дерматоскопия множественных новообразований кожи
DRMT118
161у. е.
15 029₽
Диатермэксцизия эпидермальных новообразований кожи лица
DRMT119
443у. е.
41 354₽
Картографирование новообразований кожи
DRMT120
759у. е.
70 853₽
Повторное картографирование новообразований кожи
DRMT120_FW
570у. е.
53 210₽
Удаление (кюретаж) доброкачественных образований кожи (контагиозного моллюска, ретенционных кист и пр.) - 1 элемент
DRMT121
107у. е.
9 989₽
Удаление (кюретаж) доброкачественных образований кожи (контагиозного моллюска, ретенционных кист и пр.) до 3 элементов
DRMT122
161у. е.
15 029₽
Удаление (кюретаж) доброкачественных образований кожи (контагиозного моллюска, ретенционных кист и пр.) от 4 до 10 элементов
DRMT123
213у. е.
19 884₽
Удаление (кюретаж) доброкачественных образований кожи (контагиозного моллюска, ретенционных кист и пр.) более 10 элементов
DRMT124
410у. е.
38 274₽
Удаление новообразования на лице, 1 шт.
DRMT125
317у. е.
29 592₽
Удаление новообразований на лице, более 3
DRMT126
734у. е.
68 519₽
Широкое иссечение п/о рубцов при меланоме
DRMT127
886у. е.
82 709₽
Удаление пигментных новообразований на лице и шее, до 1 см
DRMT128
734у. е.
68 519₽
Удаление пигментных новообразований на лице и шее, более 1 см
DRMT129
886у. е.
82 709₽
Иссечение келоидных рубцов, более 2 см
DRMT130
860у. е.
80 282₽
Иссечение келоидных рубцов, до 2 см
DRMT131
696у. е.
64 972₽
Удаление эпидермальных кист на волосистой части головы - более 3 шт.
DRMT132
607у. е.
56 664₽
Удаление эпидермальных кист на волосистой части головы - до 3 шт
DRMT133
469у. е.
43 782₽
Удаление новообразований на лице, до 3 шт.
DRMT134
545у. е.
50 876₽
Дерматологическая гигиеническая обработка ногтевых пластин и кожи стоп с помощью аппаратных методик, категория 1
DRMT145
317у. е.
29 592₽
Дерматологическая гигиеническая обработка ногтевых пластин и кожи стоп с помощью аппаратных методик, категория 2
DRMT146
363у. е.
33 886₽
Дерматологическая обработка ногтевых пластин с помощью аппаратных методик (деформированные, утолщенные ногти), категория 1
DRMT147
297у. е.
27 725₽
Дерматологическая обработка ногтевых пластин с помощью аппаратных методик (деформированные, утолщенные ногти), категория 2
DRMT148
385у. е.
35 940₽
Дерматологическая гигиеническая обработка кожи стоп с помощью аппаратных методик (с выраженным гиперкератозом, мозолями, трещинами), категория 1
DRMT149
275у. е.
25 671₽
Дерматологическая гигиеническая обработка кожи стоп с помощью аппаратных методик (с выраженным гиперкератозом, мозолями, трещинами), категория 2
DRMT150
385у. е.
35 940₽
Консервативное лечение вросшего (или деформированного) ногтя с помощью корректирующих систем, категория 1
DRMT151
220у. е.
20 537₽
Консервативное лечение вросшего (или деформированного) ногтя с помощью корректирующих систем, категория 2
DRMT152
385у. е.
35 940₽
Дерматологическая обработка ногтевых пластин при онихолизисе, деформационных изменениях, вросший ноготь. категория 1
DRMT153
242у. е.
22 591₽
Дерматологическая обработка ногтевых пластин при онихолизисе, деформационных изменениях, вросший ноготь.категория 2
DRMT154
396у. е.
36 967₽
Лечебная дерматологическая обработка ногтевых пластин и кожи стоп при изменениях по гипертрофическому типу с помощью аппаратных методик (гиперкератоз, трещины, мозоли, утолщенные ногти), категория 1
DRMT155
462у. е.
43 128₽
Лечебная дерматологическая обработка ногтевых пластин и кожи стоп при изменениях по гипертрофическому типу с помощью аппаратных методик (гиперкератоз, трещины, мозоли, утолщенные ногти), категория 2
DRMT156
528у. е.
49 289₽
Дерматологическая аппаратная обработка ногтевых пластин при деформации, ониходистрофии, онихомикозе, вросший ноготь без воспаления (1-й палец стопы), категория 1
DRMT157
156у. е.
14 563₽
Дерматологическая аппаратная обработка ногтевых пластин при деформации, ониходистрофии, онихомикозе, вросший ноготь без воспаления (1-й палец стопы), категория 2
DRMT158
264у. е.
24 645₽
Дерматологическая аппаратная обработка ногтевых пластин при деформации, ониходистрофии, онихомикозе (2-5-й пальцы стопы), категория 1
DRMT159
99у. е.
9 242₽
Дерматологическая аппаратная обработка ногтевых пластин при деформации, ониходистрофии, онихомикозе (2-5-й пальцы стопы), категория 2
DRMT160
198у. е.
18 483₽
Прием с проведением лечебных дерматологических манипуляций, категория 1
DRMT161
286у. е.
26 698₽
Прием с проведением лечебных дерматологических манипуляций, категория 2
DRMT162
407у. е.
37 994₽
Дерматологическая обработка при мозолях, омозолелостях, бородавках, категория 1
DRMT163
140у. е.
13 069₽
Дерматологическая обработка при мозолях, омозолелостях, бородавках, категория 2
DRMT164
297у. е.
27 725₽
Криохирургия (моллюски, бородавки и т.д.) более 10 элементов
DRMT34
410у. е.
38 274₽
Лазерохирургия эпидермальных новообразований (моллюски, бородавки и т.д.) более 10-ти элементов
DRMT35
410у. е.
38 274₽
Лазеротерапия сосудистых новообразований (телеангиэктазий, гемангиом) / более 10-ти элементов
DRMT36
410у. е.
38 274₽
Электрохирургия эпидермальных новообразований (моллюски, бородавки и т.д.) более 10-ти элементов
DRMT37
410у. е.
38 274₽
Первичная дерматологическая обработка с хирургическим вмешательством и наложением асептической повязки
DRMT56
570у. е.
53 210₽
Повторная дерматологическая обработка с хирургическим вмешательством и наложением асептической повязки
DRMT56_FW
531у. е.
49 569₽
Первичная дерматологическая обработка без хирургического вмешательства с наложением асептической повязки
DRMT57
469у. е.
43 782₽
Повторная дерматологическая обработка без хирургического вмешательства с наложением асептической повязки
DRMT57_FW
443у. е.
41 354₽
Удаление новообразований на лице, шеи и голове
DRMT63
949у. е.
88 590₽
Удаление новообразований на туловище
DRMT64
823у. е.
76 828₽
Удаление новообразований на конечностях
DRMT65
759у. е.
70 853₽
Кюретаж новообразований кожи на лице, шее и голове
DRMT66
696у. е.
64 972₽
Кюретаж новообразований на туловище
DRMT67
570у. е.
53 210₽
Кюретаж новообразований на конечностях
DRMT68
506у. е.
47 236₽
Диагностическая эксцизионная биопсия
DRMT69
570у. е.
53 210₽
Диагностическая панч-биопсия
DRMT70
506у. е.
47 236₽
Локальная анестезия: лицо, шея, голова
DRMT71
152у. е.
14 189₽
Локальная анестезия туловища
DRMT72
190у. е.
17 737₽
Локальная анестезия конечностей
DRMT73
165у. е.
15 403₽
Внутриочаговое введение лечебного препарата
DRMT74
342у. е.
31 926₽
Удаление сосудистых мальформаций на лице, шее, голове
DRMT75
595у. е.
55 544₽
Удаление сосудистых мальформаций на туловище
DRMT76
469у. е.
43 782₽
Удаление сосудистых мальформаций на конечностях
DRMT77
443у. е.
41 354₽
Электрофорез/ионофорез пораженной зоны лица, шеи, головы
DRMT78
469у. е.
43 782₽
Электрофорез/ионофорез пораженной зоны туловища
DRMT79
443у. е.
41 354₽
Электрофорез/ионофорез пораженной зоны конечностей
DRMT80
418у. е.
39 021₽
Селективная импульсная фототерапия гипертрихоза лица/шеи
DRMT81
469у. е.
43 782₽
Селективная импульсная фототерапия гипертрихоза туловища
DRMT82
443у. е.
41 354₽
Селективная импульсная фототерапия гипертрихоза конечностей
DRMT83
418у. е.
39 021₽
Селективная импульсная фототерапия атрофических поражений лица/шеи
DRMT84
595у. е.
55 544₽
Селективная импульсная фототерапия атрофических поражений туловища
DRMT85
570у. е.
53 210₽
Селективная импульсная фототерапия атрофических поражений конечностей
DRMT86
545у. е.
50 876₽
Лазерная терапия поражений кожи лица, шеи, головы
DRMT87
570у. е.
53 210₽
Лазерная терапия поражений кожи туловища
DRMT88
545у. е.
50 876₽
Лазерная терапия поражений кожи конечностей
DRMT89
506у. е.
47 236₽
Фототерапия (ПУВА с учетом стоимости препарата, СТФ, УФБ 311 нм) общая, 1 процедура
DRMT94
190у. е.
17 737₽
Фототерапия (ПУВА с учетом стоимости препарата, СТФ, УФБ 311 нм) местная, 1 процедура
DRMT95
127у. е.
11 856₽
ПУВА - ванна (1 процедура), включая стоимость препаратов
DRMT96
317у. е.
29 592₽
Дерматологическо-хирургическая обработка ногтевой пластинки при онихогрифозе
DRMT98
317у. е.
29 592₽
Малая хирургия: вскрытие панариция (ограниченной флегмоны/абсцесса околоногтевого валика) под местной анестезией
DRMT99
506у. е.
47 236₽
Аллергология
Сублингвальная аллерген- специфическая иммунотерапия, начальный курс
ALLRG1
317у. е.
29 592₽
Купирование симптомов острой крапивницы/отека Квинке/астматического статуса/анафилактического шока (включая стоимость медикаментов) с применением инфузионной терапии
ALLRG10
949у. е.
88 590₽
Купирование симптомов острой крапивницы/отека Квинке/астматического статуса/анафилактического шока (включая стоимость медикаментов) с применением ингаляционной терапии
ALLRG11
696у. е.
64 972₽
Проведение индивидуальных аллергопроб
ALLRG12
443у. е.
41 354₽
Внутрикожный тест с аутоиммунной сывороткой
ALLRG13
317у. е.
29 592₽
Аллергологические исследования (кожные пробы) до 15 аллергенов
ALLRG14
213у. е.
19 884₽
Комплексное аллергообследование
ALLRG15
570у. е.
53 210₽
Скрининговое прик-тестирование
ALLRG16
696у. е.
64 972₽
Кожное прик-тестирование с нативными аллергенами
ALLRG17
317у. е.
29 592₽
Анти IgE терапия атопических заболеваний, первичная, I степень
ALLRG18
1 020у. е.
95 218₽
Анти IgE терапия атопических заболеваний, первичная, II степень
ALLRG19
1 718у. е.
160 377₽
Сублингвальная аллерген- специфическая иммунотерапия, поддерживающий курс
ALLRG2
266у. е.
24 831₽
Анти IgE терапия атопических заболеваний, первичная, III степень
ALLRG20
2 417у. е.
225 629₽
Анти IgE терапия атопических заболеваний, вторичная I степень
ALLRG21
859у. е.
80 188₽
Анти IgE терапия атопических заболеваний, вторичная II степень
ALLRG22
1 558у. е.
145 441₽
Анти IgE терапия атопических заболеваний, вторичная III степень
ALLRG23
2 255у. е.
210 506₽
Аллергологическое кожное прик-тестирование (1 аллерген)
ALLRG24
19у. е.
1 774₽
Пикфлоуметрия
ALLRG25
83у. е.
7 748₽
Ингаляция при помощи спейреса (с использованием лекарственного препарата)
ALLRG26
44у. е.
4 107₽
Ингаляция при помощи небулайзера (с использованием лекарственного препарата)
ALLRG27
69у. е.
6 441₽
Аллергологическое обследование на местные анестетики
ALLRG28
228у. е.
21 284₽
Аллергологическое обследование на косметические средства
ALLRG29
228у. е.
21 284₽
Сублингвальная аллерген- специфическая иммунотерапия, Сталораль "клещи"
ALLRG3
253у. е.
23 618₽
Сублингвальная аллерген-специфическая иммунотерапия (луговые травы) – начальный курс
ALLRG30
228у. е.
21 284₽
Сублингвальная аллерген-специфическая иммунотерапия (луговые травы, 30) – поддерживающий курс
ALLRG31
114у. е.
10 642₽
Сублингвальная аллерген-специфическая иммунотерапия (луговые травы, 90) – поддерживающий курс
ALLRG32
329у. е.
30 712₽
Сублингвальная аллерген-специфическая иммунотерапия (клещи домашней пыли ) – начальный курс
ALLRG33
241у. е.
22 498₽
Сублингвальная аллерген-специфическая иммунотерапия (клещи домашней пыли ) – поддерживающий курс
ALLRG34
228у. е.
21 284₽
Сеанс подкожной аллерген- специфической иммунотерапии, поддерживающий курс (1 визит)
ALLRG4
228у. е.
21 284₽
Сублингвальная аллерген- специфическая иммунотерапия (АСИТ)
ALLRG5
410у. е.
38 274₽
Аллерген - специфическая иммунотерапия (АСИТ), набор дозы
ALLRG6
705у. е.
65 812₽
Аллерген - специфическая иммунотерапия (АСИТ), поддерживающий курс
ALLRG7
1 366у. е.
127 517₽
Подкожная аллерген-специфическая иммунотерапия, начальный курс
ALLRG8
1 822у. е.
170 085₽
Сеанс подкожной аллерген- специфической иммунотерапии (1 визит)
ALLRG9
114у. е.
10 642₽
* Цены в Прайс-листе указываются в условных единицах (если Сторонами не определено иное, 1
условная единица равна 1 евро), все расчеты по Договору осуществляются в рублевом эквиваленте. Оплата
по Договору осуществляется Заказчиком по курсу ЦБ РФ, действующему на день оплаты, если курс ЦБ
РФ не превышает внутренний курс Клиники на день оплаты, указанный путем размещения в сети
«Интернет», на официальном сайте медицинских центров Клиники, и на информационных стендах в медицинских
центрах. Если курс ЦБ РФ превышает внутренний курс Клиники на день оплаты, оплата осуществляется по внутреннему
курсу Клиники.
Записаться на консультацию
Укажите свои контакты и мы свяжемся с вами, чтобы уточнить детали
Вопросы и ответы
Температура без причины
Здравствуйте. У моего сына шейный лимфоденит с 6 лет. Сейчас ему 23 года, он служит в армии. В госпитале ему поставили диагноз реактивная лимфоденопатия с фоликулярной и дифузной гиперплазей. Обследовали зубы, горло, кровь, легкие - все чисто, причину не нашли. Каждый день у него температура 37,1 - 37,5. Что нам
делать?
...ещё
Как вы лечите АКНЕ - чистками или лекарством?
Здравствуйте , у мена АКНЕ 2 степени. Лечила 1 год у косметолога чистками, были улучшения, но потом всё заново начинается! Не знаю что делать, хотела к вам записаться. Как вы лечите АКНЕ: чистками или лекарством ?
Аллергия на все. Постоянно пью гистаминные
Здравствуйте. Мне 23 года, на протяжении последних трех лет мучаюсь от зуда, покраснений и сыпи; антигистаминные помогают. Началось все с аллергии на пшеницу (IgE), а через 1,5 года сдала кожно-скарификационные пробы и оказалась аллергическая реакция почти на все! При этом у меня были выявлены весной 2016 года
клонорхоз, который я пролечила, и дисбактериоз (практически нулевая микрофлора). Микрофлору лечу и сейчас, есть небольшие улучшения. Сейчас абсолютно исключила все продукты, вызывающие так называемую аллергическую реакцию, но при этом половинку таблетки Цитрин пью стабильно раз в три дня. В связи с чем не могу родить ребенка, ведь антигистаминные наносят вред плоду. Помогите, пожалуйста, разобраться. Врачи не могут или не хотят помочь! Наверняка не у меня одной такая проблема!?
...ещё
Роаккутан для лечения акне
C 2015 сын лечит акне. Принимал роаккутан. В июне 2016 закончил прием, кожа стала чистой за исключением мелких шрамов. С октября стали появляться мелкие высыпания, в настоящее время образуются единично крупные прыщи. Делали пилинг. Косметолог назначил пить аевит и цинкотерал. С чем это может быть связано и что
делать?
...ещё
Лазерное удаление мозолей на ногах
Здравствуйте, интересует удаление стержневых мозолей на пальцах ног. Можно ли это сделать в ваших клиниках и сколько это будет стоить? Армен
Подпишитесь на рассылку
Узнайте раньше других о специальных
предложениях и новинках ЕМС
предложениях и новинках ЕМС





.webp)
.webp)
.webp)







